Paper 'Wisselen van de wacht'
7 dec 2021Hoe vaak treedt er een nieuwe ziekenhuisbestuurder aan en vertrekt er een? Hoeveel interim-bestuurders hebben er (mee-)bestuurd? Hoe lang bestuurt een raad van bestuur gemiddeld in dezelfde samenstelling samen een ziekenhuis?
Deze en andere vragen met betrekking tot bestuurswisselingen in Nederlandse ziekenhuizen beantwoorden wij in bijgevoegde paper. De antwoorden zijn gebaseerd op ons onderzoek naar alle bestuurswisselingen die van 2010 tot en met 2020 plaatsvonden in de Nederlandse ziekenhuizen.
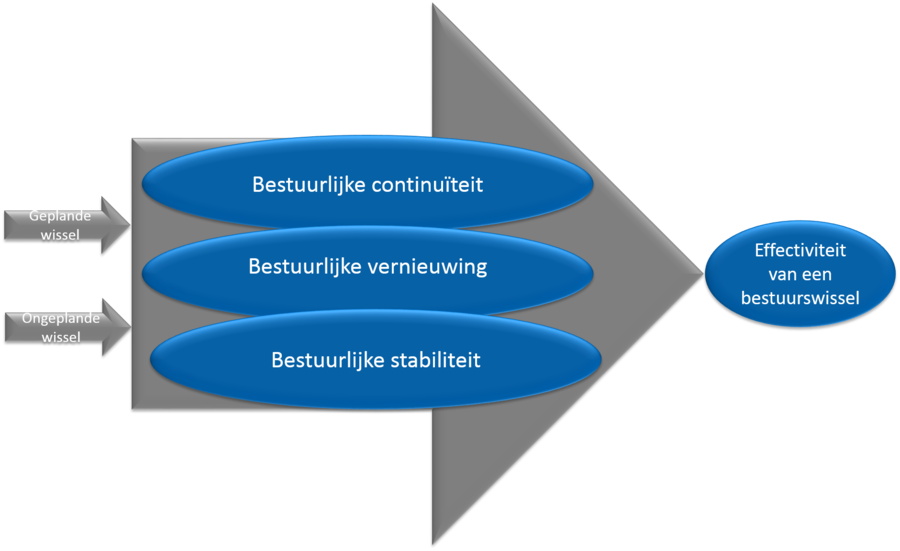
Onze interesse voor bestuurswisselingen heeft enerzijds te maken met de waarde die we hechten aan continuïteit van het ziekenhuisbestuur. Anderzijds is discontinuïteit soms nodig om de benodigde vernieuwing te brengen en een nieuwe basis te creëren voor een volgende fase van stabiliteit.
Hierbij alvast een paar uitkomsten over de periode 2010 - 2020:
- Het aantal ziekenhuizen nam af (van 90 tot 73), het aantal bestuurders nam toe (van 186 tot 196) en de omvang van raden van bestuur nam ook toe: ongeveer de helft van alle ziekenhuizen heeft nu een tweehoofdig bestuur.
- 559 keer trad er een bestuurder af of aan. Gemiddeld per ziekenhuis is dat 7,7 keer in (deze) 11 jaar tijd.
- De gemiddelde zittingsduur van een raad van bestuur is 2,9 jaar, met grote uitschieters naar boven en naar beneden
- Een kwart van de tijd was een van de bestuurszetels of onbezet, of werd bezet door een interim-bestuurder die korter dan een jaar bleef.
Op basis van deze en andere uitkomsten kwamen we tot een aantal reflecties. Zoals dat een bestuurswissel geen incident is maar een proces en dat dit proces door de raad van bestuur én de raad van toezicht bestuurbaarder is dan we nu in de praktijk zien.
We blijven de wisselingen in de besturen van ziekenhuizen bijhouden en brengen jaarlijks een monitor uit waarin de laatste bestuurswisselingen vermeld staan: de Monitor Bestuurswisselingen Ziekenhuizen (MBZ). Deze monitor vindt u op onze website. Op basis van de uitkomsten schrijven we elk jaar een paper, zoals we nu gedaan hebben voor deze periode van elf jaar.
We hopen hiermee een bijdrage te leveren aan inzichten over de besturen van Nederlandse ziekenhuizen en we gaan naar aanleiding van de uitkomsten van ons onderzoek graag met u in gesprek!
Voor meer informatie neem contact op met Hanneke Beijer, Hemmo Huijsmans of Guus de Vries.
Gerelateerde links
Publicatie Paper Wisselen van de wacht
Hanneke Beijer
Hemmo Huijsmans
Guus de Vries
Lees meer...
De kloof tussen zorg en digitale transformatie
7 dec 2021Digitale transformatie in de zorg klinkt als een mystieke belofte. Op nationaal, regionaal en instellingsniveau wordt veel tijd en energie gestoken in het digitaal maken van zorg. Onze ervaring is dat het ‘geloof’ in de digitale belofte onder bestuurders en managers groter is dan onder zorgprofessionals, terwijl het onder cliënten en patiënten sterk kan variëren. Dat leidt tot verschillende kloven tussen de pleitbezorgers van digitale transformatie en de gebruikers. Die kloven hinderen het succesvol inzetten van technologie.
Wij zien in ons werk drie belangrijke kloven die overbrugd moeten worden om met succes te investeren in digitale transformatie.
De kloof tussen veranderen en technologie
Zorginstellingen hebben de laatste jaren veel geïnvesteerd in het leren kennen van technologie; bijvoorbeeld door het opzetten van innovatielabs, pilots en experimenten. De relatie van die technologie met de veranderopgave van de organisatie is niet altijd helder; niet voor bestuurders, niet voor managers en niet voor de zorgprofessionals in het primaire proces. ”We hebben al die mooie technologie, waarom gebruiken jullie dat dan niet?”, klinkt het. Terwijl de zorgprofessional vanuit zijn dagelijkse werkelijkheid naar het aangeboden dienblad vol technologie kijkt en niet begrijpt wat dat nou toevoegt.
Door te redeneren vanuit de veranderopgave van de zorgprofessional (bijvoorbeeld meer zorg met minder mensen, meer spreekuren op afstand, …) en vanuit die oriëntatie naar technologie te kijken, wordt het verband logisch. Door de verandering als uitgangspunt te nemen en niet de technologie komt de toegevoegde waarde van de technologie bij deze verandering centraal te staan.
Een instelling voor licht verstandelijke gehandicapten investeert al jaren in nieuwe technologieën. Een Living lab heeft robots, apps en sensoren ter beschikking staan. Deze kunnen door de afdelingen gratis gebruikt worden om te experimenteren. De afdelingen maken echter nauwelijks gebruik van deze spullen. De raad van bestuur stelt ons de vraag hoe wel waarde te halen uit de gedane investeringen.
Gesprekken in de organisatie maken duidelijk dat de afdelingen bekend zijn met het Living Lab, maar niet begrijpen waarom ze nou gevraagd worden hier gebruik van te maken. Het blijkt ook dat de afdelingen niet goed begrijpen hoe de strategie van de organisatie zich doorvertaalt naar een concrete veranderopdracht voor de afdeling. Door juist die vertaling te maken werd duidelijk waarom technologie uit het Living Lab relevant is. De positie van het Living Lab veranderde daardoor van actieve aanbieder naar gevraagde specialist die als onderdeel van een veranderteam binnen de zorgafdeling technologie helpt tot leven te laten komen.
De kloof tussen verandering in zorgprocessen en technologie
‘Als je doet wat je altijd deed, krijg je wat je altijd kreeg’. Dat geldt voor digitalisering net zo goed. Met technologie op dezelfde manier blijven werken, levert geen of weinig winst op. Om digitale transformatie waardevol te laten zijn, zijn andere processen en andere manieren van organiseren nodig; vaak over de muren van de zorginstelling heen.
Een organisatie voor verpleeghuiszorg en thuiszorg gebruikt automatische medicijndispensers met als doel fouten in de medicatie-inname te verminderen. De huidige opgave voor de organisatie is om de zorgaanspraak in te perken vanwege de toenemende zorgvraag en een tekort aan zorgprofessionals. Het blijkt dat zowel intra- als extramuraal aparte rondes gelopen en gereden worden om de medicijndispensers bij te vullen. Door naar het zorgnetwerk van de cliënten te kijken worden andere oplossingen gevonden voor het vullen, bijvoorbeeld door familie, buren en schoonmakers. De medicijndispenser blijkt technologie die, in combinatie met andere zorgprocessen, inzet van zorgprofessionals kan besparen.
De kloof tussen werkende technologie en een waardevolle gebruikerservaring
Ervaringen in de startup-wereld leren ons dat het technisch werkend krijgen van een app niet voldoende is om succesvol te zijn. De app moet voor de gebruiker een waardevolle ervaring bieden, wil hij niet weer verwijderd worden. Dat geldt ook in de zorg. Ook al werkt een technologie technisch gezien goed, als de gebruikerservaring niet waardevol en prettig is, zal de zorgprofessional, de client of patiënt snel het geloof verliezen.
Een waardevolle gebruikerservaring is niet alleen afhankelijk van de maker van de technologie. Ook de zorgorganisatie is aan zet. Een bestuurder noemde het: organiseren van digitale intelligentie: door zorgprofessionals in staat te stellen de cliënt of patiënt technologie te laten gebruiken; door hulp voor cliënten en patiënten te organiseren; door zorgprofessionals te leren hoe technologie op een veilige manier in te zetten, et cetera.
Een waardevolle gebruikerservaring heeft ook in belangrijke mate te maken met simpelheid, stapsgewijze ontwikkeling en nauwe betrokkenheid van gebruikers. Simpelheid door te starten met eenvoudige en beperkte functionaliteit waarop makkelijk ingestapt kan worden. En vervolgens organiseren dat de functionaliteit stapsgewijs, en op geleide van gebruikers, uitgebreid kan worden.
Toen banken de saldofoon introduceerden werd verwacht dat klanten eenmaal per maand hun saldo zouden opvragen. In werkelijkheid bleken klanten dit vele malen per week te doen. Het was een enorm succesvolle introductie van technologie. Toen banken probeerden via automatische analyse van bankgegevens het persoonlijk budget voor hun klanten inzichtelijk te maken was er nauwelijks interesse; teveel en te complexe functionaliteit.
Een vergelijkbaar voorbeeld in de zorg is Beter Dichterbij. De eerste versies stelden zorgprofessionals, cliënten en patiënten in staat eenvoudige, korte tekstberichten uit te wisselen. Die simpelheid heeft enorm bijgedragen aan het succes van deze ‘Whatsapp voor de zorg’. Inmiddels voegt Beter Dichterbij stapsgewijs nieuwe functionaliteit toe, steeds toetsend bij de gebruikers.
Kortom: start vanuit de veranderopgaven van de zorgprofessionals
Wij zien dat bestuurders aan de slag gaan met het overbruggen van de kloven. Door de oriëntatie te verschuiven van technologie naar de veranderopgaven in de zorg. Dat heeft gevolgen voor de rol en plaats van living labs, innovatie labs, experimenten en de ICT-afdeling. Het eigenaarschap komt meer bij de zorgprofessionals in het primair proces te liggen en de aanbodkant van technologie wordt daar dichter op georganiseerd. Door simpel te starten, door te ontwikkelen en steeds te toetsen bij de gebruikers bewijst technologie haar waarde. Dat maakt de belofte van digitale transformatie minder mystiek en zeker meer waardevol.
Voor meer informatie zoek contact met Steven Seyffert.
Gerelateerde links
Steven Seyffert
Lees meer...
Teaser paper Wisselen van de wacht
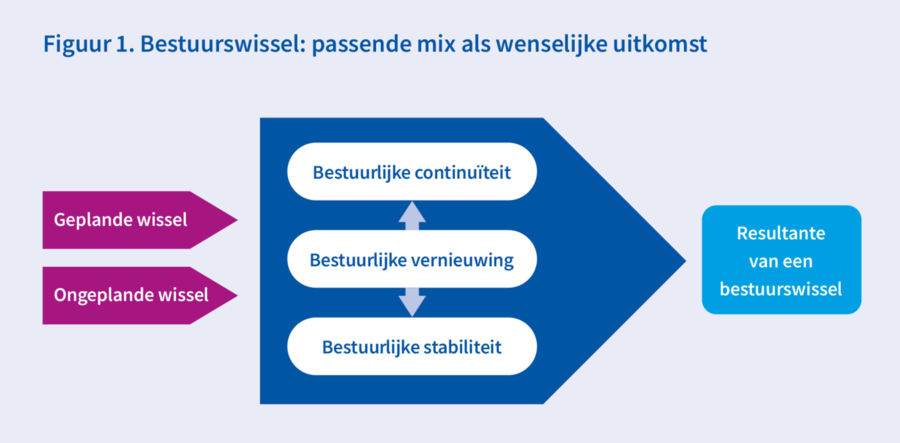
29 jun 2021Hoe vaak treedt er een nieuwe ziekenhuisbestuurder aan en vertrekt er een? Hoeveel interim-bestuurders hebben er (mee-)bestuurd? Hoe lang bestuurt een raad van bestuur gemiddeld in dezelfde samenstelling samen een ziekenhuis?
Lees meer...
Lol in zorgtransformatie
25 jun 2021Zorgtransformatie is een veelbesproken begrip. Van alles verandert of lijkt te moeten veranderen; de omgang met gezondheid, de vraag naar zorg, het organiseren van zorg, het zorgaanbod, de bekostiging. Onze blik blijft hangen op besturing. Wat verandert zorgtransformatie aan de besturing van zorg, en ook aan de medezeggenschap en het toezicht?
Voor nu verkennen we eerst de kenmerken van zorgtransformatie en kijken vooruit naar de spanningen en accentverschuivingen die deze kunnen opleveren aan de bestuurstafel.
Het thema laat zich niet makkelijk vastleggen in een eenduidig toekomstbeeld van zorg maar biedt tegelijk nieuw perspectief; spannend en leuk tegelijk. We gaan op zoek naar de spanning én de lol in zorgtransformatie.
Zorgtransformatie, waar doelen we op?
Er gaat geen dag voorbij, of het begrip zorgtransformatie valt. Zowel als een logische, een wenselijke ontwikkeling, als een duiding van waar bestuurders en organisaties middenin zitten. Het kent een heel aantal inmiddels algemeen bekende manifestaties, die niet altijd te ontrafelen zijn in oorzaak en gevolg. Denk aan de toenemende (complexiteit van de) zorgvraag, de veranderende blik op gezondheid, de ontwikkelingen op de arbeidsmarkt, de druk op betaalbaarheid van zorg en digitalisering.
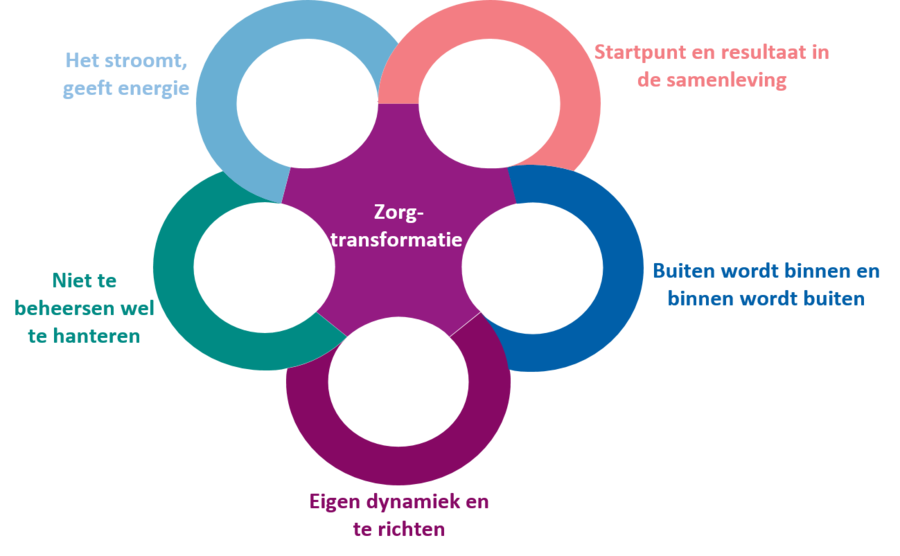
Maar wat kenmerkt nu het begrip zorgtransformatie? Door de oogharen heen kijkend valt ons op dat:
- startpunt, energie en inspiratie bij burgers liggen, in de samenleving. Overheid en zorgaanbieders faciliteren. Zorgondernemerschap floreert.
- zorgtransformatie binnen (instituut) en buiten (burger, samenleving) verbindt. Deze zijn niet te scheiden, wel te onderscheiden. Wat buiten gebeurt, gebeurt ook binnen, reflecteert.
- zorgtransformatie een eigen dynamiek kent én zich laat richten. De bron ligt buiten de cirkel van invloed van zorginstellingen. Het is beperkt maakbaar en nooit af; tijdelijk functionerende oplossingen volgen elkaar op en vragen om (kort)cyclisch veranderen.
- zorgtransformatie weliswaar onbeheersbaar is, maar wel hanteerbaar en behapbaar te maken ("groot denken, klein doen”).
- zorgtransformatie leuk is, omdat menselijke energie en inspiratie de bron zijn en het (kunnen) laten stromen.
In onderstaand model geven wij deze kenmerken weer, niet in een bepaalde volgorde maar wel in meervoudig verband met elkaar.
Accentverschuivingen in de besturing
De fluïditeit van zorgtransformatie brengt nieuwe kansen én spanningsvelden met zich mee. Het hanteren van deze spanningsvelden wordt een steeds belangrijker gespreksonderwerp aan de bestuurstafels, waarbij wij wel faseverschillen zien. Deze zijn vaak, maar niet altijd, ingegeven door de mate van nabijheid van de manifestaties van zorgtransformatie. Instellingen voor langdurige zorg die al volop te maken hebben met de toenemende zorgvraag en het tekort aan zorgprofessionals, en regionale ziekenhuizen, die sterk in verbinding staan met de samenleving, zitten al middenin de stroomversnelling en zoeken manieren om zich daartoe te verhouden.
Zorgtransformatie zorgt voor accentverschuivingen in bestuurlijke oriëntatie en opgave die steeds zichtbaarder worden. Uitdagende opgaven, zoals het gelijktijdig regisseren van veranderingen van verschillende orde en plaats en het delen van die opgave met andersoortige en soms disruptieve spelers binnen en buiten de organisatie. Het duiden van deze accentverschuivingen vraagt verdieping, die wij in het vervolg van onze verkenningstocht naar zorgtransformatie opzoeken. Voor nu sluiten wij graag af met een aansprekend voorbeeld waarin een op zorgtransformatie gerichte bestuurlijke opgave gestalte krijgt door anders te organiseren.
Verbinden bestuurlijke opgave aan initiatieven aan de basis
De raad van bestuur van een ouderenzorginstelling heeft het “zich verhouden tot onbeheersbaarheid” als bestuurlijke opgave gedefinieerd en deze vertaald in twee langetermijnambities te weten “met hetzelfde aantal (zorg)medewerkers meer cliënten helpen” en “het vergroten van medewerkersgeluk”. De 'brillen' waardoor de organisatie naar deze ambities kijkt zijn sociale en technologische innovaties en positieve gezondheid.
Om het probleem daar op te lossen waar het zich voordoet heeft de raad van bestuur deze ambities een-op-een uitgezet als opdracht voor nieuw ingestelde basisteams, bestaande uit zorg- en welzijnsmedewerkers, vrijwilligers en mantelzorgers. Operationeel leidinggevenden vervullen de rol van opdrachtgever voor deze opdracht en zorgen dat teamleden met verschillende arbeidsrelaties creatief en inspirerend met elkaar samenwerken.
Gezien de complexiteit van de opgave kiest het bestuur voor een kortcyclische aanpak, geïnspireerd op het agile gedachtengoed. Er is een vaste ritmiek waarin de basisteams stapsgewijs initiatieven ontwikkelen, testen en realiseren die bijdragen aan de ambities. De operationeel leidinggevende zorgt voor prioritering, richting en concrete opdrachten.
Wat vooral opvalt is de energie, lol en kwaliteit van oplossingen die deze manier van werken oplevert. Het zijn kleine, maar betekenisvolle stapjes in de richting van het breder bijdragen aan de toegankelijkheid van zorg. Op bestuurlijk niveau vraagt het vooral moed en alertheid om wat zorgtransformatie vraagt congruent te vertalen in een organisatieverhaal, dit verhaal consistent te vertellen aan alle betrokkenen inclusief raad van toezicht, en het te vertalen in een nieuw besturingsmodel.
Voor meer informatie kunt u contact zoeken met Maartje Op de Coul en Steven Seyffert.
Gerelateerde links
Maartje Op de Coul
Steven Seyffert
MSB neemt verantwoordelijkheid
23 jun 2021MSB’s zijn relevant in de besturing van het ziekenhuis. Mits zij ‘hun zaakjes op orde hebben’ en komen tot een goed samenspel met de RvB en andere partijen. Het MSB-bestuur van Tjongerschans neemt zijn verantwoordelijkheid en reflecteert op haar rol en functioneren met behulp van een 360-graden feedback.
Sinds 2015 kennen vrijwel alle ziekenhuizen één of meerdere Medisch Specialistische Bedrijven (MSB's) waarin de vrijgevestigd specialisten zich hebben verenigd. Vanaf het begin is er vanuit verschillende kanten kritiek. Deze MSB's zouden de bestuurbaarheid van het ziekenhuis ondermijnen.
Wij kijken hier genuanceerder tegenaan. Ten opzichte van de oude situatie, waarbij de vrijgevestigden 'via het ziekenhuis' declareerden, heeft de raad van bestuur van het ziekenhuis in het huidige model waarbij het MSB 'aan het ziekenhuis' declareert, en het ziekenhuis dus opdrachtgever is van het MSB, een betere positie. Maar de onderlinge afhankelijkheid blijft dus ook het uitgangspunt dat je het 'samen moet doen'.
De versnippering van de medische staf die in veel ziekenhuizen is ontstaan door de vorming van een apart MSB en VMSD (vereniging voor dienstverbanders) naast de oude VMS, is inderdaad niet bevorderlijk voor de besturing. In een aantal bestaan echter al vanaf 2015 combicoöperaties (vrijgevestigden en dienstverbanders onder één dak), en de afgelopen jaren zien we in meer ziekenhuizen dat de medische staf zich 'hergroepeert', hetzij in een combicoöperatie, hetzij in bestuurlijke verbindingen tussen de drie groepen. Tot slot zien we dat veel MSB's in hun besturing professionaliseren en zowel intern als extern in de samenwerking met de raad van bestuur en andere stakeholders.
In dat kader past ook het initiatief van het MSB-bestuur van Tjongerschans om op een recentelijke heidag te reflecteren en investeren op zijn functioneren. Juist ook omdat het MSB-bestuur zich bewust was van haar rol in de besturing van het ziekenhuis als geheel. Om die reden is gekozen gebruik te maken van een 360⁰ feedback instrument.
Xander de Vries (voorzitter van het MSB): "Wij wilden niet alleen zelf in de spiegel kijken maar ook graag feedback ontvangen van onze belangrijkste samenwerkingspartners. Om die reden hebben wij ervoor gekozen ook aan de RvB, het hoger management, het VMS en de VMSD, en de samenwerkingspartners in de regio feedback te vragen. Daarvoor maakten we gebruik van een standaard vragenlijst die door dev is ontwikkeld."
De 360⁰ feedback gaf een goed beeld hoe eenieder aankijkt tegen het functioneren van het MSB en de onderlinge samenwerking. De Vries: "Het was geruststellend te zien dat ons zelfbeeld heel goed overeenkwam met de feedback die we van anderen kregen. Het was prettig dat onze samenwerkingspartners in grote lijnen positief waren en waardering uitspraken over de samenwerking. Ook de specifieke verbeterpunten die naar voren kwamen waren inzichtelijk en boden nuttige feedback waar we wat mee konden."
De uitkomsten van de 360⁰ feedback maakten ook duidelijk dat zowel de raad van bestuur als het MSB-bestuur de samenwerking verder zouden willen versterken. De Vries: "Wij hebben binnen ons ziekenhuis al een traditie van constructieve samenwerking van medische staf en ziekenhuis. De versnippering die ook bij ons in 2015 heeft plaatsgevonden in aparte verenigingen VMS en VMSL (dienstverbanders) en het MSB heeft ons ook parten gespeeld. Daarom hebben wij recent besloten om tot een samenvoeging van de besturen te komen. Dat biedt een goede uitgangspositie om ook de samenwerking met het ziekenhuis te versterken. De uitkomsten van 360⁰ feedback boden een goede steun in de rug. We hadden de RvB en een vertegenwoordiging van het VMSL, waarmee wij sinds kort het VMS-bestuur vormen, op onze heidag uitgenodigd en hebben ter plekke met elkaar besloten de samenwerking verder te versterken. Inmiddels loopt het traject al om daar verder vorm aan te geven."
Wij ontkennen niet dat MSB's, zeker wanneer zij erg eigenstandig en los opereren van de VMS en VMSD en meer 'tegenover' dan 'naast' de RvB staan, een effectieve besturing van het ziekenhuis in de weg kunnen staan. Maar we zien ook genoeg voorbeelden waarin er convergerende bewegingen zijn en MSB's, met hun collega's in de medische staf, verantwoordelijkheid nemen en investeren in samenwerking en gelijkgerichtheid. Expliciet reflecteren op het eigen functioneren en de samenwerking met andere partijen, bijvoorbeeld met behulp van een 360 graden evaluatie, is daarin een belangrijke (eerste) stap.
Voor meer informatie kunt u contact opnemen met Hemmo Huijsmans.
Gerelateerde links
Hemmo Huijsmans
Lees meer...
Steven Seyffert versterkt ons bureau
15 dec 2020Sinds vorige maand is Steven Seyffert onze collega. Met hem versterken we ons bureau op het gebied van digitale transformatie; een thema dat vol op de bestuurstafel ligt. Het werd de hoogste tijd om ons team uit te breiden met een ervaren adviseur die de wereld van digitalisering verbindt met de praktijk van zorgprofessionals en met de besturing van (netwerken van) zorgorganisaties.
Digitale transformatie is wat Steven betreft geen doel op zich, maar maakt toegankelijke, kwalitatieve en betaalbare zorg mogelijk. De coronapandemie maakt ons helder dat digitale mogelijkheden een logische plek hebben in de zorgverlening en is ook een katalysator voor deze ontwikkelingen. De besturing van goed georganiseerde zorg, daar treffen wij als adviseurs elkaar. In onderstaande een kennismaking.
Enkele vragen aan Steven
Jij werkt al jaren als adviseur in de zorgsector. Wat zijn de vraagstukken waar je mee bezig bent?
De vraagstukken waar ik mee bezig ben zijn in de jaren verschoven. Het ging altijd over zorg en digitaal en hoe die twee passend bij elkaar konden worden gebracht. Eerst met een eigen bedrijf waarmee we internettoepassingen ontwikkelden binnen de zorg, daarna als projectmanager in ICT- programma’s en als adviseur op het gebied van ICT-strategieën en de organisatie van ICT-afdelingen.
De laatste jaren gaan de vraagstukken veel meer over de digitale transformatie van de zorg en is mijn werkveld verlegd naar het verbinden van organisatiedoelen met digitale ambities en plannen, ook over organisatiegrenzen heen. Bij dev zal ik dat blijven doen én aan de slag gaan met digitale vraagstukken als onderdeel van de bestuurlijke opgave, dus de vraagstukken en dilemma’s die op de tafel van bestuurders en toezichthouders liggen.
Het woord digitale transformatie valt? Wat versta jij daar eigenlijk onder?
Onder digitale transformatie versta ik fundamentele verandering onder invloed van, of teweeg gebracht door, digitale technologieën. De verandering kan plaatsvinden op het niveau van het business model van de organisatie of het netwerk, de zorgprocessen of de wijze van behandeling. Het is dus anders dan digitalisering of automatisering waarbij je hetzelfde doet maar op een digitale manier. Vergelijk het met de coronagolven: de eerste golf bracht ons een groei van het aandeel teleconsulten; we doorlopen bestaande processen digitaal. Tijdens de tweede golf zien we patiënten die met zelfmeting en monitoring op afstand niet meer in het ziekenhuis hoeven blijven liggen waardoor capaciteit wordt vrijgespeeld.
Beleidsmakers, bestuurders en professionals zien die digitale transformatie als een belangrijk onderdeel van het antwoord op de uitdagingen en ontwikkelingen waar ze in de zorg voor staan. Maar dat logisch, passend én werkend maken blijkt nog niet zo makkelijk. Een andere invalshoek is nodig.
Met een andere invalshoek bedoel ik die van de professionals en de bestuurders. Die houden zich bezig met hoe volgens hen de zorg in de regio, de instelling en de spreekkamer eruit hoort te zien. Dat zou dan ook het startpunt moeten zijn: hoe de visie op zorg van deze partijen en digitale technologie elkaar kunnen versterken. Het is dan dus niet meer volgordelijk van visie en plannen naar wat digitaal zou kunnen betekenen (ondersteunend). Het is de digitale ontwikkelingen zien, kennen en zo doorgronden dat ze je anders laten kijken naar hoe je de visie op zorg van een regio, netwerk, organisatie of vakgroep kunt realiseren (transformatief); dus gelijktijdig en in twee richtingen tussen beide perspectieven redeneren. Het doorgronden van de mogelijkheden van digitalisering zal dan leiden tot een rijkere visie op zorg.
Waar staan we als zorg nu met digitale transformatie en wat is de kern van de uitdagingen?
Zorgorganisaties zijn de fase van ‘duizend bloemen bloeien’ aan het ontgroeien. De resultaten van proeftuinen, pilots, living labs en innovatie hubs vragen om meer kaders en richting om aan te sluiten op de ambities en uitdagingen van de organisatie én om verandering in de organisaties zelf; de positionering, het portfolio, de processen. We verschuiven dus van technologische transformatie naar zorgtransformatie. Dat is uitdagend want dat vraagt om echt veranderen. Om dingen anders of helemaal niet meer te doen.
Die zorgtransformatie kun je ook niet los zien van samenwerken over de grenzen van de eigen organisatie heen. De benodigde investeringen maken dat noodzakelijk en de beweging naar integrale zorg vraagt om informatie-uitwisseling in de keten of het netwerk. Samen investeren en informatie kunnen uitwisselen zijn nog geen vanzelfsprekendheden. Daar liggen dus de komende jaren uitdagingen die we aan zullen moeten gaan.
Aha, dat zijn mooie vergezichten en daar wil jij als adviseur wat in doen. Voor welke opdrachten wil jij worden gevraagd?
Ik ga graag met regio’s, organisaties, bestuurders en professionals aan het werk om de verbindingen tussen zorg en digitaal kloppend te maken; conceptueel én praktisch. Dus als een opdrachtgever een visie op zorg heeft, weet en gelooft dat digitale transformatie een rol te spelen heeft maar de verbinding met het wat en het hoe nog niet kan leggen, dan kom ik graag in beeld. Dat we die ontdekkingsreis samen kunnen maken en achteraf kunnen zeggen: het klopt, het is logisch, het past en we weten hoe we het moeten gaan doen en gaan sturen.
In mijn projecten hou ik ervan om de soms complexe digitale wereld tot handelbare proporties terug te brengen door begrijpbare en gemeenschappelijke taal te introduceren. Dat is ook wat ik doe tijdens themabijeenkomsten voor raden van toezicht, bestuurders en managers en in de trainingen die ik geef aan de NVTZ academie. Als ik na jaren bij opdrachtgevers terugkom en ik zie die taal nog steeds gebezigd worden dan is dat wel genieten hoor!
Wat is voor jou belangrijk in dit soort processen?
Voor mij zijn drie zaken van belang. Ten eerste dat we het ‘waartoe’ helder hebben en houden. Ten tweede dat we de waarden en principes van waaruit we werken goed begrijpen; technologie kan vrij rücksichtslos voorbij gaan aan waarden die je eigenlijk voorop wilt stellen. Je kunt er arbeidskrapte mee oplossen terwijl je tegelijkertijd de warme hand van de zorg weg digitaliseert. Ten derde zorgen dat we het invullen van het hoe zoveel mogelijk door de professional en de client/patiënt laten doen.
En als bonus natuurlijk lol hebben met elkaar. De spanning mag er af en toe goed op zitten, dat helpt je vooruit. Maar zonder lol met elkaar kom je nergens.
Dus nu aan de slag bij ons? Een bureau dat beperkt verstand heeft van digitalisering.
Nou, dat ben ik niet helemaal met je eens. Volgens mij begrijpen de adviseurs van dev heel goed wat de strategische consequenties zijn van digitale transformatie. En ken ik de wereld van digitale initiatieven en leveranciers en weet die op waarde te schatten. Samen hebben we het bewustzijn dat strategie, besturing en verandering in een ander licht komen te staan onder invloed van digitale technologie. Hoe mooi is het als we die werelden kunnen laten samensmelten en daarmee onze opdrachtgevers kunnen helpen!
Lees meer...